Samen met uw orthopedisch chirurg bent u tot het besluit gekomen om een tibiakop osteotomie (standscorrectie) van het onderbeen te ondergaan. Op deze pagina vindt u informatie over de ingreep, voorbereiding en nabehandeling van deze ingreep. Mocht u na het lezen van deze informatie nog vragen hebben, dan kunt u deze altijd aan uw orthopedisch chirurg stellen.
Anatomie van de knie
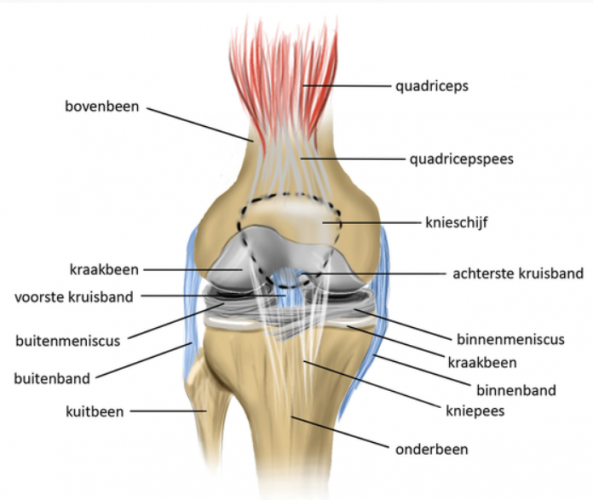
De knie bestaat uit twee scharnierende botdelen; het bovenbeen (femur) en het scheenbeen (tibia). Aan de voorzijde bevindt zich de knieschijf (patella) die met pezen is verbonden aan het bovenbeen en scheenbeen. De over elkaar bewegende delen van de botten zijn bedekt met kraakbeen. Dit is een gladde, gepolijste stof die ervoor zorgt dat de verschillende delen soepel over elkaar kunnen bewegen. Tussen de botuiteinden van het bovenbeen en scheenbeen bevinden zich de binnen- en buitenmeniscus. De menisci werken als schokdempers en zorgen door hun vorm voor een betere verdeling van de belasting in het kniegewricht en beschermen het kraakbeen.
De verschillende banden in en rondom de knie zorgen voor stabiliteit. Er loopt een band aan de binnen- en buitenkant van de knie (collateraal banden) en er zijn twee kruisbanden midden in de knie; de voorste en achterste kruisband. De kruisbanden zijn vooral verantwoordelijk voor de stabiliteit bij draaibewegingen en voor- of achterwaartse bewegingen van de knie. De banden aan de zijkanten zorgen voor de zijdelingse stabiliteit. Deze banden noemen we de binnenband en de buitenband van de knie.
Onderzoek en diagnose
Aan de hand van uw klachten, het lichamelijk onderzoek en het beeldmateriaal zoals röntgenfoto’s, heeft uw orthopedisch chirurg vastgesteld dat u artrose (slijtage) heeft. Op basis van de ernst van de artrose, de locatie van de artrose en van uw klachten kan er besloten worden om een standscorrectie van het onderbeen uit te voeren. De indicatie van deze ingreep is sterk afhankelijk van de leeftijd en gezondheid van de patiënt.
Symptomen
Artrose gaat vaak gepaard met gewrichtspijn en afname van functie van het gewricht. Dit is per persoon en ernst van de slijtage verschillend.
Pijn
De locatie van de pijn is bij knieartrose afhankelijk van waar in het gewricht de artrose aanwezig is. Dit kan aan de binnenzijde (mediaal) of aan de buitenzijde (lateraal) van de knie zijn. Daarnaast kan ook achter de knieschijf artrose zitten of een combinatie van bovenstaande. Artrose kan ook uitstralende pijn geven naar de rest van het gewricht en daar rondom.
De pijnklachten ontstaan vooral tijdens het belasten en na een periode van rust weer in beweging komen (startpijn). Afhankelijk van de ernst van het probleem kunnen mensen ook pijn in rust hebben, bijvoorbeeld nachtpijn. Dit heeft niet alleen te maken met de mate van de artrose, maar ook met de belasting van het beschadigde gewricht.
Stijfheid
Naast de pijn kan het gewricht ook stijf aanvoelen, vooral na een periode van rust: startstijfheid/ochtendstijfheid. Deze stijfheid trekt meestal binnen een halfuur weg en verdwijnt door bewegen.
“Krakend” gewricht
Het kan voorkomen dat uw knie een krakend of schurend geluid maakt tijdens het bewegen of dat u het op deze manier voelt. Dit is een veelvoorkomend verschijnsel en wordt ook wel crepiteren genoemd. Het wordt veroorzaakt doordat het kraakbeen en onderliggende bot van structuur veranderen. De gewrichtsvlakken bewegen ten opzichte van elkaar minder soepel door de veranderde structuur van met name het kraakbeen.
Zwelling en instabiliteit
Afhankelijk van de ernst van de artrose en irritatie vanuit het gewricht kan het gewricht ook vocht produceren en daardoor zwellen.
Als er sprake is van een pijnlijk gewricht kunnen mensen door de pijn ook instabiliteit ervaren. Bij felle pijnscheuten kunnen mensen soms door het gewricht “zwikken”.
Minder belasten en bewegen zorgen ook voor achteruitgang in de functie van het gewricht en structuren rondom een gewricht. Zwakte kan dus nog een andere oorzaak zijn voor instabiliteit. Pijn en instabiliteit kunnen een onzeker gevoel geven bij het lopen.
Waarom een osteotomie?
De klachten worden veroorzaakt door artrose. Artrose betekent dat er slijtage van het kraakbeen in het gewricht is. De gewrichtsvlakken kunnen hierdoor niet meer soepel langs elkaar glijden. Dit kan verschillende oorzaken hebben:
- De kraakbeenlaag van het gewricht slijt door onbekende oorzaak. Hierdoor wordt deze laag met kraakbeen op het botuiteinde dunner en uiteindelijk komt het onderliggende bot (gedeeltelijk) bloot te liggen. Deze vorm van artrose komt het meest voor bij mensen van middelbare leeftijd of ouder.
- Een ontstekingsreactie van het gewricht kan het kraakbeen aantasten, bijvoorbeeld bij reumatoïde artritis. Ook hierdoor wordt de kraakbeenlaag op het botuiteinde dunner of de laag verdwijnt geheel. Dit kan op iedere leeftijd voorkomen. Meestal worden beide knieën aangetast en de kans bestaat dat ook in andere gewrichten artrose zal ontstaan.
- Artrose kan ook ontstaan na een andere aandoening, zoals een botbreuk, meniscusscheur of een bandletsel. Het kraakbeen kan rechtstreeks beschadigd raken, of bijvoorbeeld door een andere manier van bewegen extra snel slijten. Dit heet ‘posttraumatische artrose’ en kan jaren na die andere aandoening alsnog optreden
Beschadigd kraakbeen herstelt nauwelijks. Wanneer de kraakbeenlaag dunner wordt of verdwijnt, bewegen de botuiteinden in een gewricht niet meer soepel langs en over elkaar. Er is toenemende wrijving. Dit veroorzaakt pijn. Ook kunnen ruwe uitsteeksels ontstaan op het bot. Er kan zich vocht ophopen in het gewricht en in de omliggende weefsels.
Het dunner worden van het kraakbeen zit vaak aan één kant (de binnen- of buitenzijde) van het kniegewricht. Door het verlies aan kraakbeen aan de ene kant gaat de knie naar de andere kant uitwijken, op deze manier ontstaat een X- beenstand of O-beenstand. Wanneer de artrose alleen aan één kant van het kniegewricht zit, en wanneer andere behandeling onvoldoende effect hebben, kan een operatie zoals een tibiakop- osteotomie een goed resultaat geven bij relatief jonge mensen. Tijdens de operatie corrigeert de orthopedisch chirurg de stand van uw been, waardoor de drukverdeling in het gewricht verbetert: het beschadigde deel wordt minder belast. Patiënten die voor deze operatie in aanmerking komen, zijn vaak nog te jong voor een knieprothese. Een prothese heeft namelijk een beperkte levensduur, waardoor deze operatie bij jongere patiënten zo lang mogelijk wordt uitgesteld.
Voor de operatie
U komt voor de operatie op het pre operatieve spreekuur (POS) bij de anesthesiemedewerker of anesthesist. Hier wordt met u besproken welke vorm van anesthesie u krijgt tijdens de operatie. De anesthesiemedewerker verzamelt alle nodige gegevens over uw gezondheid. Het is mogelijk dat er nog aanvullend onderzoek, zoals een hartfilmpje, nodig is. Dit is afhankelijk van uw leeftijd en lichamelijke conditie.
Uw medicatielijst wordt nagekeken en er worden zo nodig afspraken gemaakt over het gebruik hiervan.
Dag van de operatie
U wordt de dag van de operatie opgenomen in het ziekenhuis. U wordt ontvangen door de verpleegkundige op de afdeling Orthopedie. U dient nuchter te zijn. Dat wil zeggen dat u vanaf 12 uur ’s nachts niet meer heeft gegeten of gedronken, tenzij dit anders met u wordt afgesproken door de opnameverpleegkundigen.
U ontvangt van de verpleegkundige op de afdeling de nodige informatie over de afdeling en hoe het rondom de operatie zal verlopen. U verblijf in het ziekenhuis is gemiddeld 1 nacht. Het ontslag is afhankelijk van de wond, het mobiliseren en hoe u zich voelt.
De operatie
De operatie duurt gemiddeld een uur. Tijdens de operatie wordt de stand van het been zodanig veranderd dat er in plaats van een O- beenas (varus beenas) een neutrale beenas of X-beenas (valgus beenas) ontstaat. Hiertoe wordt een verticale snede gemaakt in het onderbeen, onder de knie. Vervolgens wordt een zaagsnede gemaakt in het onderbeen net onder het kniegewricht, waarna de botvlakken uit elkaar worden bewogen (er wordt een open wig gecreëerd)
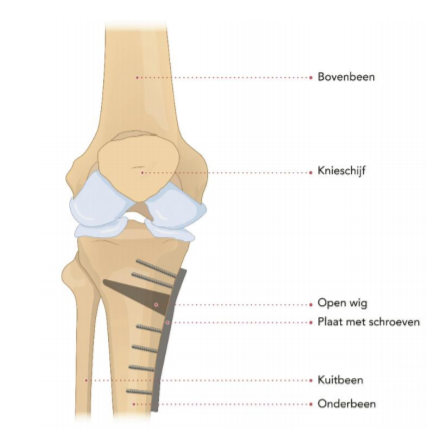
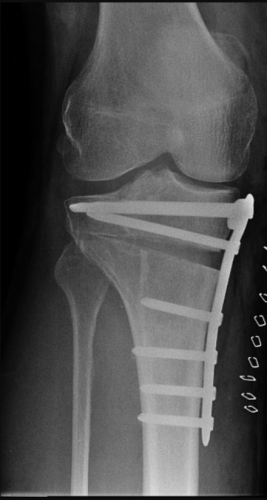
Nadat dit uitgevoerd is, wordt de verkregen correctie gefixeerd met een plaat met schroeven. Deze plaat met schroeven kan in principe altijd blijven zitten, maar als deze klachten geeft kunnen deze vanaf een jaar na de operatie verwijderd worden.
Na de operatie
Wanneer de ingreep klaar is, wordt de snee gehecht. Er wordt een drukverband om de knie aangelegd. Dit verband dient 3 dagen te blijven zitten. Na drie dagen mag u het drukverband verwijderen en eventueel de pleisters verschonen. De steunkous die u heeft meegekregen mag u daarna aantrekken. Deze steunkous is bedoeld ter comfort en ondersteuning. Zit de kous vervelend, dan mag u hem ook weglaten. Het aanbrengen van een coldpack (ijs) zou de pijn wat kunnen verzachten. Zorg dat er altijd een dunne laag stof tussen de huid en de coldpack zit. Het is raadzaam regelmatig uw been hoog te leggen, om zwelling van het onderbeen te beperken. Douchen is drie dagen na de ingreep toegestaan, mits de wond droog is.
Omdat het bot weer moet vastgroeien, mag u het been tijdelijk niet belasten. U loopt met elleboogkrukken. U wordt geïnformeerd over pijnmedicatie en over wat u wel en niet mag doen met de knie. Na ongeveer twee weken komt u voor de poliklinische controle en het verwijderen van de hechtingen.
Risico’s
Hoewel de kans op complicaties beperkt is, heeft elke operatie risico’s. Tot de beschreven complicaties behoren:
- Langdurige wondlekkage;
- Infectie;
- Beschadiging van een bloedvat;
- Beschadiging van een zenuw; Soms wordt een kleine huidzenuw in het onderbeen geraakt waardoor een stukje van de huid doof aanvoelt. Meestal verdwijnen deze klachten vanzelf maar soms zijn ze blijvend;
- Veneuze trombose (bloedstolsel in de kuitader);
- Vertraagde botgenezing; roken heeft hier een grote invloed op. Probeer te stoppen met roken voordat u geopereerd wordt;
- Onder- of overcorrectie.
Om het risico op deze complicaties tot een minimum te beperken, worden een aantal voorzorgsmaatregelen genomen. Na de ingreep krijgt u voor twee weken een antistollingsmiddel. Dit is om het risico op trombose in het been en een longembolie zo klein mogelijk te maken.
Neem in de volgende gevallen contact op met uw huisarts of orthopedisch chirurg:
- Aanhoudende bloeding van de wondjes;
- Ontsteking van de wondjes (roodheid en /of pus);
- Koorts en/of algemeen onwelzijn;
- Toename van pijn, welke niet verbetert bij inname van voorgeschreven pijnmedicatie;
- Zwelling, roodheid en warmte van het gehele been;
Herstel
De eerste 4-6 weken na de operatie kunt u nog last hebben van zwelling en pijn van het geopereerde been. Een intensieve nabehandeling van een fysiotherapeut is essentieel om de knie weer te gebruiken en om met name de bewegingen en kracht weer terug te krijgen. De eerste zes weken loopt u met krukken. Tijdens de poliklinische controle bespreekt de orthopedisch chirurg met u de uitbreiding van de activiteiten.
Over het algemeen geldt dat u weer mag:
- Fietsen na 6 weken, fietsen op de hometrainer is eerder toegestaan;
- Zwemmen na 6 weken;
- Autorijden na 6 tot 12 weken;
- Tennissen na 3 tot 4 maanden;
- Zwaar werk na 3 tot 4 maanden.
Poliklinische controle
Na ongeveer twee weken komt u op controle bij de orthopedisch chirurg of physician assistant. De hechtingen zullen dan ook worden verwijderd. Na 8 weken komt u nogmaals, er wordt dan ook een nieuwe röntgenfoto gemaakt ter controle. Daarna is er eventueel een controle op indicatie van de orthopeed of bij blijvende hinder van het geopereerde been.
Tot slot
Mocht u na het lezen van deze folder nog vragen hebben dan kunt u die stellen tijdens uw bezoek aan de behandelend arts.
Juli 2020

